
電 話:028-83578179
傳 真:028-83578579
第一分公司:028-83578279
第二分公司:028-83102298
值班 電話:13320966788
網 址:m.wajuebao.com
地 址:四川省成都市金牛區金豐路1263號
一)定義
高血壓定義:未使用降壓藥物的情況下,非同日3次測量診室血壓,收縮壓(SBP)≥140 mmHg(1 mmHg=0.133 kPa)和/或舒張壓(DBP)≥90 mmHg。SBP≥140 mmHg和DBP<90 mmHg為單純性收縮期高血壓。患者既往有高血壓史,目前正在使用降壓藥物,血壓雖低于140/90 mmHg,仍應診斷為高血壓。
(二)分類
根據血壓升高水平,進一步將高血壓分為1級、2級和3級。血壓水平分類和定義見表1。
表1 血壓水平分類和定義(mmHg)
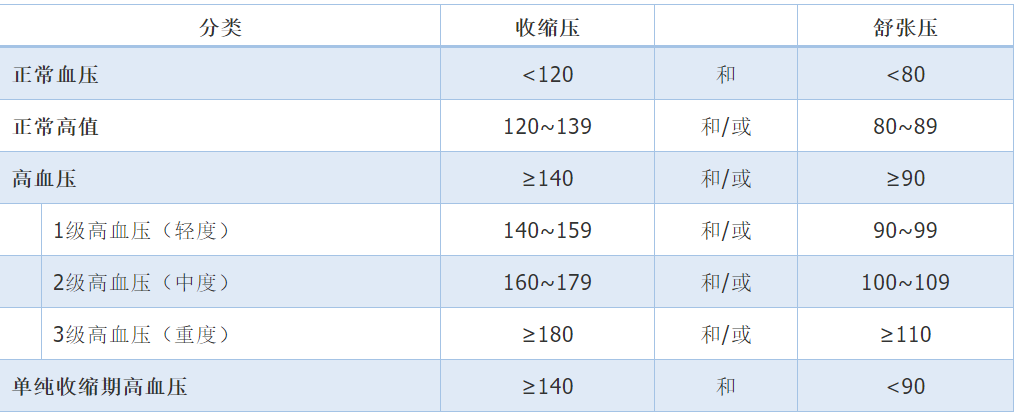
注:當收縮壓和舒張壓分屬不同級別時,以較高分級為準;1 mmHg=0.133 kPa
(三)流行病學
中國高血壓調查最新數據顯示,2012—2015年我國18歲及以上居民高血壓患病粗率為27.9%(標化率23.2%),與既往調查比較,患病率總體呈增高趨勢。18歲及以上人群高血壓的知曉率、治療率和控制率分別為51.5%,46.1%和16.9%,較1991年和2002年明顯增高。
血壓水平與心血管風險呈連續、獨立、直接的正相關關系。卒中仍是目前我國高血壓人群最主要的并發癥,冠心病事件也明顯增多,其他并發癥包括心力衰竭、左心室肥厚、心房顫動、終末期腎病。
二、病因學
高鈉、低鉀膳食,超重與肥胖,過量飲酒和長期精神緊張是我國人群重要的高血壓發病危險因素,其中高鈉、低鉀膳食以及超重與高血壓關系最大,另外其他危險因素還包括年齡、高血壓家族史、缺乏體力活動以及糖尿病、血脂異常等。
調查發現2012年我國18歲及以上居民平均烹調鹽日攝入量為10.5 g,雖低于1992年的12.9 g和2002年的12.0 g,但較推薦鹽攝入量水平依舊高75.0%。
近年來,我國人群中超重和肥胖比例明顯增加,35~64歲中年人超重率為38.8%,肥胖率為20.2%,超重組和肥胖組高血壓發病風險是體重正常組的1.16~1.28倍。超重和肥胖與高血壓患病率關聯最顯著。
三、病理生理機制
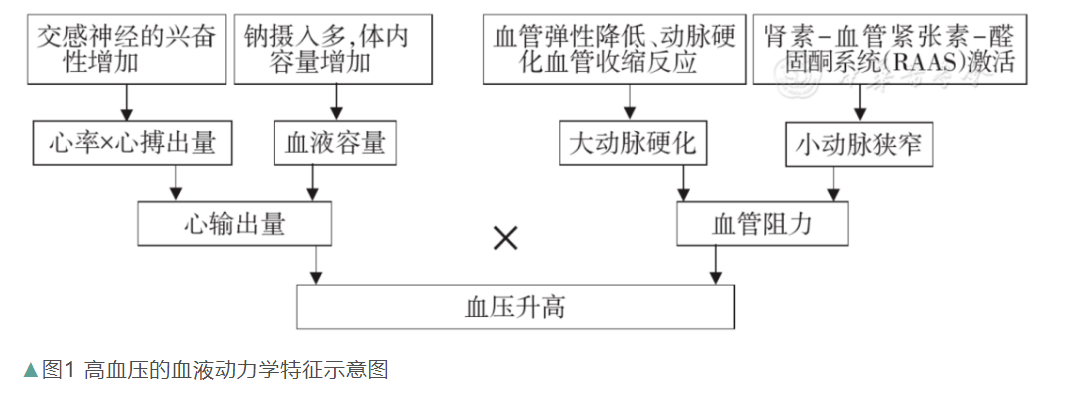
高血壓的發病機制復雜,血壓的調節受心輸出量和外周阻力的影響以及很多解剖、生理、生化方面的因素影響,基本的血液動力學特征表現見圖1。
(一)遺傳的影響
高血壓具有家族聚集性,估計遺傳因素對血壓的變異影響占30%~50%,但血壓終究是一種表型,是環境與多種遺傳基因表達的相互作用的結果。目前有關基因多態性與血壓的關聯性的候選基因多直接或間接與控制腎臟鈉的重吸收有關,如調控腎素-血管緊張素-醛固酮系統(RAAS)的基因、α-內收蛋白基因等。
(二)心輸出量
心輸出量增加主要是在高血壓發病的初始階段,此階段的心率增加也是高動力循環的表現,促進心輸出量增加;其次是通過促進心輸出量增加而致循環血量增加。一旦高血壓呈持續狀態,機體的自動調節機制使心輸出量不再增高或恢復至正常狀態,同時促進外周阻力增高,為血壓持續升高階段的主要影響因素。
(三)鈉攝入的影響
鈉攝入增多引起血壓增高的主要機制是增加心臟前負荷,促進心輸出量增加。高鈉攝入可激活加壓機制,包括細胞內鈣增加、胰島素抵抗、心房利鈉肽的矛盾升高,血管緊張素Ⅰ型受體上調。鈉敏感性增高人群中高血壓患病率明顯增高。
(四)水鈉潴留
實驗研究證明,高血壓發生過程中的腎臟本身的排鈉異常起到重要作用。高血壓人群中存在腎單位異質性,存在排鈉降低的腎單位和已適應高濾過、高利尿鈉的腎單位;腎素在前者分泌增高,在后者分泌降低;不適當的循環腎素-血管緊張素水平削弱鈉排泄;隨年齡增高,腎單位數目降低,缺血也削弱鈉排泄。
(五)腎素-血管緊張素系統(RAS)
在RAS中,血管緊張素原在腎素的作用下水解為血管緊張素Ⅰ,后者在血管緊張素轉換酶(ACE)的作用下轉換為血管緊張素Ⅱ,通過作用于血管緊張素Ⅰ型受體產生活性作用,其作用主要在于促進動脈血管收縮,促進心肌收縮增強,提高心輸出量;促進腎臟水鈉重吸收增加,促進腎上腺皮質醛固酮分泌增加,而醛固酮的作用在于促進鈉的潴留。因此RAS作用于多器官,對血壓的升高起到重要促進作用。
(六)交感神經系統
交感神經系統的興奮不但對高血壓形成的早期階段起作用,也參與高鈉、肥胖、缺少活動等因素引起的高血壓。RAS與交感神經系統產生交互作用,促進血壓水平增高。
(七)動脈血管重構
大動脈的彈性減弱、僵硬程度增高是引起收縮壓增高、脈壓增大的主要原因,在老年患者尤其明顯。阻力動脈和小動脈的重塑和管壁增厚導致外周阻力增高,無論何種原因導致的高血壓,均由于外周阻力增加而長期維持。
四、診斷、風險分層與轉診
(一)診斷步驟
高血壓的診斷包括以下三方面:
1.確立高血壓診斷,確定血壓水平分級。
2.判斷高血壓的原因,區分原發性或繼發性高血壓。
3.尋找其他心腦血管危險因素、靶器官損害以及相關臨床情況,從而做出高血壓病因的鑒別診斷和綜合評估患者的心腦血管疾病風險程度,指導診斷與治療。
(二)診斷依據
1.病史及臨床表現:
(1)病史:
①家族史:詢問患者有無高血壓家族史,一級親屬是否有發生心腦血管病事件病史和發病時的年齡。
②病程:初次發現或診斷高血壓的時間。
③高血壓治療經過:說明既往及目前使用的降壓藥物種類、劑量、療效及有無不良反應。
④既往疾病史:著重詢問目前及既往有無腦卒中或一過性腦缺血、冠心病、心力衰竭、心房顫動、外周血管病、糖尿病、痛風、血脂異常、腎臟疾病和性功能異常等癥狀及治療情況。
⑤臨床癥狀:表現各異,部分高血壓患者并無特異性癥狀。詢問是否有頭痛、頭暈、惡心、頸項強直以及夜尿多、無力、發作性軟癱等;陣發性頭痛、心悸、多汗;打鼾伴有呼吸暫停和胸悶氣短等可疑繼發性高血壓的癥狀。
⑥生活方式:鹽、酒及脂肪的攝入量,吸煙狀況、體力活動量,體重變化及睡眠習慣等。
⑦心理社會因素:包括家庭情況、工作環境、工作和生活經歷事件、文化程度以及有無精神創傷史等。
(2)查體:
測量血壓、脈率、BMI、腰圍及臀圍;觀察有無滿月臉、突眼征或下肢水腫;聽診頸動脈、胸主動脈、腹部動脈和股動脈有無雜音;全面的心肺檢查,檢查四肢動脈搏動和神經系統體征。
在臨床和人群防治工作中,血壓測量主要采用診室血壓和診室外血壓測量,后者包括動態血壓監測(ambulatory blood pressure monitoring,ABPM)和家庭血壓監測(home blood pressure monitoring,HBPM)。
①診室血壓:由醫護人員在標準條件下按統一規范測量,是目前診斷高血壓、對血壓水平分級以及觀察降壓療效的常用方法。
診室血壓診斷高血壓標準:SBP≥140 mmHg和/或DBP≥90 mmHg。
要點:診室血壓測量方法
受試者安靜休息至少5 min后開始測量坐位上臂血壓,上臂應置于心臟水平。
使用經過驗證的上臂式醫用電子血壓計,水銀柱血壓計將逐步被淘汰。
使用標準規格的袖帶(氣囊長22~26 cm、寬12 cm),肥胖者或臂圍大者(>32 cm)應使用大規格氣囊袖帶。
首診時應測量兩上臂血壓,以血壓讀數較高的一側作為測量的上臂。
測血壓時,至少測2次,間隔1~2 min,若兩次SBP或DBP差別≤5 mmHg,則取2次測量的平均值;若差別>5 mmHg,應再次測量,取3次測量的平均值。
老年人、糖尿病患者及出現體位性低血壓情況者,應加測站立位血壓。站立位血壓在臥位改為站立位后1 min和3 min時測量。
②ABPM:目前臨床上ABPM主要用于診斷白大衣高血壓、隱蔽性高血壓和單純夜間高血壓;觀察異常的血壓節律與變異;評估降壓療效、全時間段(包括清晨、睡眠期間)的血壓控制。
ABPM的高血壓診斷標準:24 h平均SBP≥130 mmHg和/或DBP≥80 mmHg,白天平均SBP≥135 mmHg和/或DBP≥85 mmHg,夜間平均SBP≥ 120 mmHg和/或DBP≥70 mmHg。
③HBPM:HBPM用于一般高血壓患者的血壓監測,以便鑒別白大衣高血壓、隱蔽性高血壓和難治性高血壓,評價血壓長時變異,輔助評價降壓療效,預測心血管風險及預后等。
HBPM的高血壓診斷標準:平均SBP≥135 mmHg和/或DBP≥85 mmHg。
HBPM由被測量者自我測量,也可由家庭成員協助完成,又稱自測血壓或家庭血壓測量。HBPM有助于增強患者健康參與意識,改善患者治療依從性,適合患者長期血壓監測。隨著血壓遙測技術和設備的進展,基于互聯網的家庭血壓遠程監測和管理可望成為未來血壓管理新模式,但還需更多研究提供有效性和衛生經濟學證據。并且,這些自我監測血壓的設備,包括可穿戴設備,如使用不當,可能導致患者對血壓的過度關注,頻繁測量,引起血壓波動。
要點:診室外血壓測量方法
ABPM
(1)使用經過國際標準方案認證的動態血壓監測儀,并定期校準。
(2)通常白天每15~20分鐘測量1次,晚上睡眠期間每30分鐘測量1次。應確保整個24 h期間血壓有效監測,每小時至少有1個血壓讀數;有效血壓讀數應達到總監測次數的80%以上,計算白天血壓的讀數≥20個,計算夜間血壓的讀數≥7個。
(3)動態血壓監測指標:24 h、白天(清醒活動)、夜間(睡眠)SBP和DBP的平均值。
HBPM
(1)使用經過國際標準方案認證的上臂式家用自動電子血壓計,不推薦腕式血壓計、手指血壓計、水銀柱血壓計進行家庭血壓監測。電子血壓計使用期間應定期校準,每年至少1次。
(2)測量方案:對初診高血壓或血壓不穩定的高血壓患者,建議每天早晨和晚上測量血壓,每次測2~3遍,取平均值;連續測量家庭血壓7 d,取后6 d血壓平均值。血壓控制平穩且達標者,可每周自測1~2 d血壓,早晚各1次;最好在早上起床后,服降壓藥和早餐前,排尿后,固定時間自測坐位血壓。
(3)詳細記錄每次測量血壓的日期、時間以及所有血壓讀數,而不是只記錄平均值。應盡可能向醫生提供完整血壓記錄。
(4)精神高度焦慮患者,不建議家庭自測血壓。
2.輔助檢查:
(1)基本項目:
血生化(血鉀、血鈉、空腹血糖、血脂、血尿酸和肌酐)、血常規、尿液分析(尿蛋白、尿糖和尿沉渣鏡檢)、心電圖等。
(2)推薦項目:
尿白蛋白/肌酐比值、尿蛋白定量、糖化血紅蛋白、口服葡萄糖耐量試驗、血高敏CRP、超聲心動圖、頸動脈B型超聲、眼底以及X線胸片等。
(3)選擇項目:
主要涉及基層醫院不能做,但臨床需要依此進行危險分層的檢驗,以及與繼發性高血壓有關的檢查。例如:原發性醛固酮增多癥(有血壓中重度增高、夜尿增加或有乏力癥狀),可查血漿腎素活性或腎素濃度,血和尿醛固酮,以及24 h尿鈉、尿鉀;皮質醇增多癥(出現滿月臉、水牛背、向心型肥胖的高血壓患者)可查血和尿皮質醇;嗜鉻細胞瘤(出現陣發性血壓增高、心慌的高血壓患者)可查血游離甲氧基腎上腺素及甲氧基去甲腎上腺素,血或尿兒茶酚胺;腎動脈狹窄所致高血壓(年輕、血壓增高較明顯者)可查腎素、腎動脈及心臟超聲或腎動脈及大血管造影;睡眠呼吸暫停(夜間打鼾或有呼吸暫停的高血壓患者)可進行睡眠呼吸監測;有合并癥的高血壓患者,進行相應的心臟超聲、腎功能或認知功能篩查等檢查。CT(或PET-CT)或MRI多用于原發性醛固酮增多癥和嗜鉻細胞瘤的檢查。有上述相關繼發性高血壓癥狀和體征時,首先是臨床癥狀和體征的識別,一般均建議轉到上級醫院進行檢查。
(三)高血壓的心血管風險分層
高血壓是心血管綜合征,即大部分高血壓患者還存在血壓升高以外的其他心血管危險因素。因此,高血壓患者的診治不能只根據血壓水平,需對患者的心血管綜合風險進行評估并分層,這有利于確定啟動降壓治療時機,優化降壓治療方案,確立更合適的血壓控制目標,進行患者的綜合管理。
1.簡易心血管分層方法:
高血壓危險評估的臨床路徑
2.全面風險分層方法:
血壓升高患者心血管風險水平分層和影響高血壓患者心血管預后的重要因素見表2、表3。
表2 血壓升高患者心血管風險水平分層
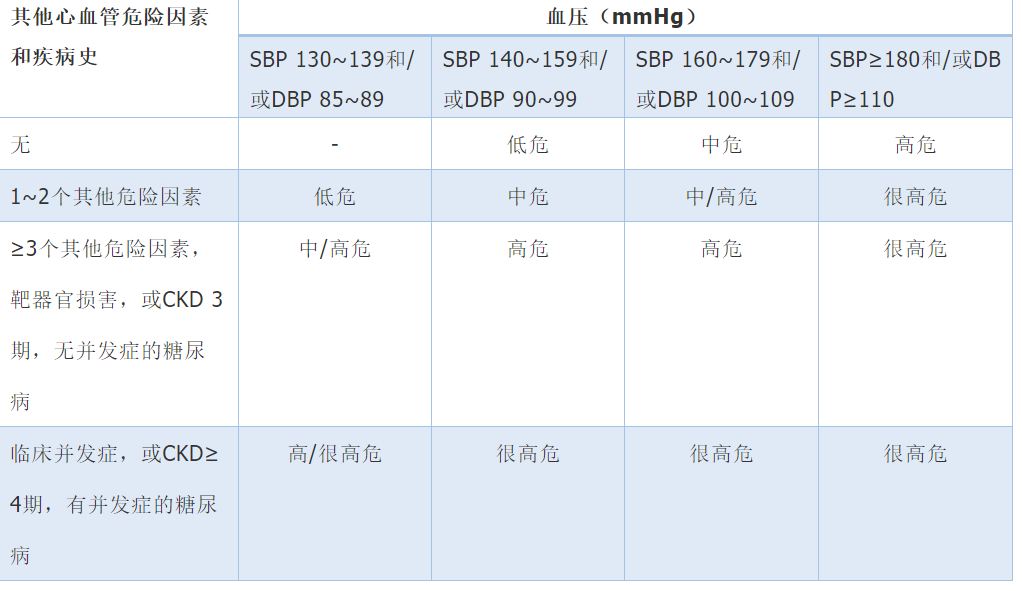
注:CKD慢性腎臟疾病;SBP收縮壓;DBP舒張壓;CKD 3期估算的腎小球濾過率30~59 ml·min-1·(1.73 m2)-1;CKD 4期估算的腎小球濾過率15~29 ml·min-1·(1.73 m2)-1;1 mmHg=0.133 kPa;-無
四)轉診建議
1.社區初診高血壓轉出條件:
(1)合并嚴重的臨床情況或靶器官損害需進一步評估治療。
(2)懷疑繼發性高血壓患者。
(3)妊娠和哺乳期婦女。
(4)高血壓急癥及亞急癥。
2.社區隨診高血壓轉出條件:
(1)難治性高血壓。
(2)隨訪過程中出現新的嚴重臨床疾患或原有疾病加重。
(3)患者服降壓藥后出現不能解釋或難以處理的不良反應。
(4)高血壓伴發多重危險因素或靶器官損害而處理困難者。
五、治療
高血壓治療的根本目標是控制高血壓,降低高血壓的心、腦、腎與血管并發癥發生和死亡的總危險。應根據高血壓患者的血壓水平和總體風險水平,決定給予改善生活方式和降壓藥物的時機與強度;同時干預檢出的其他危險因素、靶器官損害和并存的臨床疾病。鑒于我國高血壓患者的以卒中并發癥為主仍未根本改變的局面,條件允許情況下,應采取強化降壓治療策略。
(一)改善生活方式
1.減少鈉鹽攝入,增加鉀攝入:
為預防高血壓和降低高血壓患者的血壓,鈉的攝入量減少至2 400 mg/d(6 g氯化鈉)。所有高血壓患者均應采取各種措施,限制鈉鹽攝入量。主要措施包括:
(1)減少烹調用鹽及含鈉高的調味品(包括味精、醬油)。
(2)避免或減少含鈉鹽量較高的加工食品,如咸菜、火腿、各類炒貨和腌制品。
(3)烹調時盡可能使用定量鹽勺,起到警示作用。
增加膳食中鉀攝入量可降低血壓,主要措施為:
(1)增加富鉀食物(新鮮蔬菜、水果和豆類)的攝入量;
(2)腎功能良好者可選擇低鈉富鉀替代鹽。不建議服用鉀補充劑(包括藥物)來降低血壓。腎功能不全者補鉀前應咨詢醫生。
2.合理膳食:
建議高血壓患者和有進展為高血壓風險的正常血壓者,飲食以水果、蔬菜、低脂奶制品、富含食用纖維的全谷物、植物來源的蛋白質為主,減少飽和脂肪和反式脂肪酸攝入。有關飲食脂肪的推薦參見《中國成人血脂異常防治指南(2016年修訂版)》。
3.控制體重:
推薦將體重維持在健康范圍(BMI=18.5~23.9 kg/m2,男性腰圍<90 cm,女性<85 cm)。控制體重方法包括控制能量攝入、增加體力活動和行為干預。提倡規律的中等強度有氧運動,減少久坐時間,將目標定為一年內體重減少初始體重的5%~10%。
4.不吸煙:
戒煙的益處十分肯定。醫師應強烈建議并督促高血壓患者戒煙。必要時,指導患者應用戒煙藥物,減輕戒斷癥狀。
5.限制飲酒:
建議高血壓患者不飲酒。如飲酒,應少量并選擇低度酒,避免飲用高度烈性酒。每日酒精攝入量男性不超過25 g,女性不超過15 g;每周酒精攝入量男性不超過140 g,女性不超過80 g。白酒、葡萄酒、啤酒攝入量分別少于50、100、300 ml。
6.增加運動:
除日常生活的活動外,每周4~7 d,每天累計30~60 min的中等強度有氧運動(如步行、慢跑、騎自行車、游泳等),可適度安排阻抗和平衡運動。中等強度有氧運動指能達到最大心率[最大心率(次/min)=220-年齡]的60%~70%的運動。高危患者運動前需進行評估。
7.減輕精神壓力,保持心理平衡和良好睡眠:
醫生應對高血壓患者進行壓力管理,開展"雙心"服務,指導患者進行個體化認知行為干預。當發現患者存在明顯焦慮或抑郁臨床表現時及時干預,病情嚴重,如重度抑郁,有明顯自殺傾向者,應轉診到專業醫療機構就診,避免由于精神壓力導致的血壓波動。
要點:改善生活方式
生活方式干預在任何時候對任何高血壓患者(包括正常高值者和需要藥物治療的高血壓患者)都是合理、有效的治療,目的是降低血壓、控制其他危險因素和臨床情況。
生活方式干預對降低血壓和心血管危險的作用肯定,所有患者都應采用,主要措施包括:
(1)減少鈉鹽攝入,每人每日食鹽攝入量逐步降至<6 g,增加鉀攝入。
(2)合理膳食。
(3)控制體重,BMI<24 kg/m2;腰圍:男性<90 cm;女性<85 cm。
(4)不吸煙,徹底戒煙,避免被動吸煙。
(5)不飲或限制飲酒。
(6)增加運動,中等強度有氧運動;每周4~7次;每次持續30~60 min。
(7)減輕精神壓力,保持心理平衡和良好睡眠。
(二)藥物治療
1.藥物治療原則:
(1)起始劑量:
一般患者采用常規劑量;老年人及高齡老年人初始治療時通常應采用較小有效治療劑量。根據需要,可逐漸增加劑量。
(2)長效降壓藥物:
優先選用長效降壓藥物,有效控制24 h血壓,更有效預防心腦血管并發癥。如使用中、短效制劑,需每天2~3次給藥,達到平穩控制血壓。
(3)聯合治療:
對SBP≥160 mmHg和/或DBP≥100 mmHg、SBP高于目標血壓20 mmHg和/或DBP高于目標血壓值10 mmHg或高危及以上患者,或單藥治療2~4周后未達標的高血壓患者應聯合降壓治療,包括自由聯合或單片復方制劑。對SBP≥140 mmHg和/或DBP≥90 mmHg的患者,也可起始小劑量聯合治療。
(4)個體化治療:
根據患者合并癥的不同和藥物療效及耐受性,以及患者個人意愿或長期承受能力,選擇適合患者個體的降壓藥物。
(5)藥物經濟學:
高血壓是終生治療,需考慮成本/效益。
要點:降壓藥應用的基本原則
常用的五大類降壓藥物[鈣通道阻滯劑(CCB)、血管緊張素轉換酶抑制劑(ACEI)、血管緊張素Ⅱ受體拮抗劑(ARB)、利尿劑和β-受體阻滯劑]均可作為初始治療用藥,建議根據特殊人群的類型、合并癥,選擇針對性藥物個體化治療。
應根據血壓水平和心血管風險選擇初始單藥或聯合治療。
一般患者采用常規劑量;老年人及高齡老年人初始治療時通常應采用較小有效治療劑量。根據需要,可逐漸增加劑量。
優先使用長效降壓藥物,以有效控制24 h血壓,更有效預防心腦血管并發癥。
對SBP≥160 mmHg和/或DBP≥100 mmHg、SBP高于目標血壓20 mmHg和/或DBP高于目標血壓值10 mmHg或高危及以上患者,或單藥治療未達標的高血壓患者應聯合降壓治療,包括自由聯合或單片復方制劑。
對SBP≥140 mmHg和/或DBP≥90mmHg的患者,也可起始小劑量聯合治療。